
Un factor de riesgo subestimado | 15 OCT 20
Estrés psicosocial y enfermedades cardiovasculares
Esta revisión busca delinear los vínculos entre el estrés y la ECV desde la epidemiología hasta los mecanismos patobiológicos

Autor/a: M. Osborne, L. Shin, N. Mehta y colaboradores Disentangling the Links Between Psychosocial Stress and Cardiovascular Disease
En la antigüedad, se creía que el corazón era la fuente de las emociones. Sin embargo, se entendió que el vínculo entre las emociones y el corazón era metafórico después de que enel siglo XVII Thomas Willis descubriera que los sentimientos surgen del cerebro.
Persistiendo en esta línea, más adelante se conoció que los estresores emocionales precipitan dolencias físicas. La investigación sobre el impacto físico del estrés se ha complicado por la dificultad de medirlo objetivamente y de aislarlo de los factores de confusión con los que se agrupa, incluidos los factores socioeconómicos, los comportamientos de salud y las exposiciones ambientales.
Sin embargo, varios estudios recientes demostraron que el estrés se asocia de forma independiente con el riesgo de varias enfermedades, incluida la enfermedad cardiovascular (ECV). Esta revisión busca delinear los vínculos entre el estrés y la ECV desde la epidemiología hasta los mecanismos patobiológicos.
Epidemiología
El estrés psicológico es un componente fundamental de la vida, que aflige a todos los seres humanos con una gama de frecuencias e intensidades. Los factores estresantes pueden manifestarse de forma aguda o crónica y tomar numerosas formas, incluidos cambios de vida (por ej., problemas matrimoniales, desastres naturales), condiciones socioeconómicas adversas (por ej., bajos ingresos, delincuencia) y pueden vincularse con afecciones psiquiátricas crónicas (por ej., depresión, ansiedad).
Grandes estudios recientes han demostrado que el estrés crónico se asocia con un mayor riesgo de varias enfermedades, incluidos varios cánceres y enfermedades cardiovasculares, lo que lleva a su reconocimiento en las guías clínicas.
El estudio INTERHEART fue un gran estudio que evaluó la relación entre los factores de riesgo modificables y la enfermedad coronaria en 24.767 pacientes de 52 países. En ese estudio, un mayor estrés psicosocial durante el año anterior se asoció con un riesgo de infarto de miocardio 2 veces mayor. Además, esta asociación fue independiente del estado socioeconómico y los factores de estilo de vida y fue en gran medida consistente en todas las regiones geográficas, edades y sexos.
El estrés agudo también es un desencadenante comúnmente descrito del síndrome de Takotsubo, un síndrome de insuficiencia cardíaca aguda. Si bien el estrés agudo sin duda contribuye a la ECV, el resto de esta revisión se centrará en el estrés crónico a menos que se especifique lo contrario.
Además, el estrés crónico promueve los factores de riesgo de las ECV: desencadena hábitos alimenticios poco saludables y una preferencia por los alimentos no saludables, también se asocia con hipertensión y mayor adiposidad (independientemente de la dieta y la actividad física).
Del mismo modo, el estrés aumenta el riesgo de diabetes mellitus y empeora el control glucémico entre los diabéticos. Además, las condiciones relacionadas con el estrés se asocian con una mayor tasa de tabaquismo. Sin embargo, estos factores de riesgo por sí solos no explican la relación entre el estrés crónico y las ECV.
Mecanismos patofisiológicos
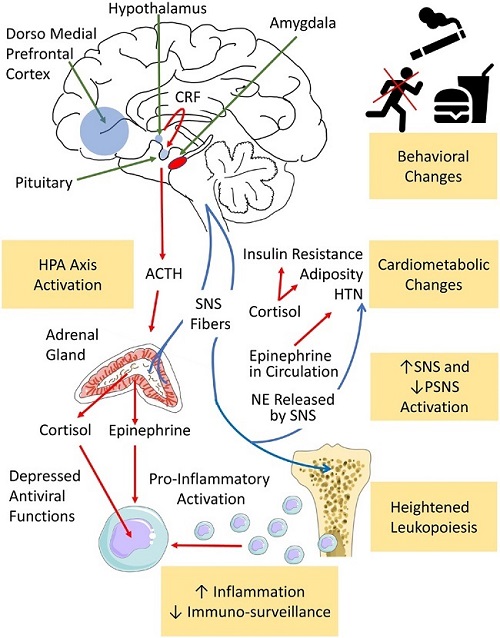
La comprensión de los mecanismos que relacionan el estrés crónico con la enfermedad comienza lógicamente con el sistema nervioso central (ver figura). El cerebro procesa un flujo constante de estímulos sensoriales y selecciona activamente estímulos específicos para un procesamiento adicional. Gran parte de ese procesamiento lo realiza la red de prominencia del cerebro; el sistema límbico cumple una función crítica dentro de esa red y la amígdala desempeña un papel destacado.
Para activar la respuesta al estrés, la amígdala, a través de neuronas eferentes, dirige al hipotálamo para estimular el sistema nervioso simpático (SNS) y disminuir la actividad del sistema nervioso parasimpático e iniciar la producción neurohormonal a través del eje hipotalámico-pituitario-adrenal (HPA). Simultáneamente, las neuronas eferentes de la amígdala al gris periacueductal alteran el comportamiento.
La corteza prefrontal, a través de la evaluación cognitiva de los estímulos, puede proporcionar señales reguladoras que atenúan la respuesta al estrés a través de la llamada regulación de arriba hacia abajo. Las proyecciones posteriores de la corteza prefrontal incluyen la amígdala y el tallo cerebral, que regulan la actividad autónoma y del eje HPA.
La señalización adicional de la corteza cingulada anterior y el hipocampo contribuye a la actividad neuronal relacionada con el estrés.
 • Eje HPA
• Eje HPA
La activación hipotalámica inducida por el estrés desencadena una cascada que involucra a las glándulas pituitaria y suprarrenal conocida como eje HPA. Bajo estrés, el hipotálamo sintetiza CRF (factor liberador de corticotropina) y vasopresina. El CRF estimula la pituitaria anterior para que libere ACTH, que induce a la corteza suprarrenal a producir glucocorticoides.
Si bien los glucocorticoides desempeñan una función contrarreguladora importante (es decir, reducen la activación de HPA mediante retroalimentación negativa), también contribuyen a aumentar la adiposidad, la hipertensión y la resistencia a la insulina.
• Sistema nervioso autónomo
Los cambios inducidos por el estrés en el SNS y el tono del sistema nervioso parasimpático producen importantes efectos fisiológicos. La estimulación del SNS provoca vasoconstricción y aumento de la resistencia vascular periférica y promueve una mayor presión arterial y frecuencia cardíaca, así como una menor variabilidad de la frecuencia cardíaca.
La activación de la vía simpática de la piel precipita la transpiración y el rubor. Además, la activación del SNS de la médula suprarrenal provoca la liberación sistémica de epinefrina y norepinefrina, lo que aumenta aún más la respuesta simpática.
• Desregulación inmunológica inducida por estrés
Además, el aumento de la noradrenalina atenúa la producción de CXCL12, que típicamente funciona para retener leucocitos dentro de la médula ósea. Esta producción de células inmunes innatas acentuada por el estrés y la producción de citocinas potencia la aterosclerosis.
Simultáneamente, el estrés disminuye las acciones antivirales. Por lo tanto, la desregulación inmunológica inducida por el estrés da como resultado una mayor inflamación con una inmunovigilancia disminuida, que promueve enfermedades posteriores.
• Efectos vasculares inducidos por el estrés
Como consecuencia de sus efectos sobre la actividad neurohormonal y la inflamación, el estrés crónico también se asocia con disfunción endotelial aguas abajo, reactividad vascular alterada y coagulación elevada.
Medición del estrés
Se pueden utilizar varios métodos para medir el estrés. Los cuestionarios psicométricos se encuentran entre las herramientas más utilizadas en la investigación del estrés debido a su fácil disponibilidad, bajo costo y asociación con resultados adversos.
Sin embargo, aunque se reconoce como el estándar de oro, los cuestionarios son limitados porque mide únicamente la respuesta emocional autopercibida al estrés, que puede diferir de las manifestaciones neuropsiquiátricas, conductuales y físicas.
Los impactos fisiológicos del estrés se pueden capturar a través de varias medidas validadas. Por ejemplo, las actividades del SNS y del sistema nervioso parasimpático pueden evaluarse midiendo la respuesta de conductancia de la piel y la variabilidad de la frecuencia cardíaca, respectivamente.
De manera similar, las catecolaminas en sangre u orina proporcionan medidas reproducibles de la actividad del SNS. La actividad del eje HPA también se usa como índice de estrés al medir los niveles hormonales en sangre, orina, cabello o saliva. La reactividad vascular también permite la cuantificación del impacto cardiovascular de un factor de estrés.
La neuroimagen avanzada, que puede medir directamente el impacto neurobiológico del estrés, ha revolucionado la neuropsiquiatría y la investigación del estrés. La resonancia magnética funcional (fRMN) evalúa la actividad neuronal y la conectividad entre las regiones del cerebro. La fRMN puede medir instantáneamente la respuesta neuronal a los estímulos que cambian rápidamente (por ej., expresiones faciales).
La tomografía por emisión de positrones (PET) humana y los estudios de resonancia magnética funcional muestran que los estímulos estresantes o amenazantes activan la amígdala y provocan los cambios hormonales, autónomos y de comportamiento asociados con el miedo y el estrés.
En los seres humanos, la actividad metabólica de la amigdala se asocia con marcadores inflamatorios circulantes, actividad leucopoyética y aterosclerosis. Además, se asocia con síndromes de estrés y predice de forma independiente enfermedades cardiometabólicas posteriores y eventos de ECV.
Si bien son costosos y de disponibilidad limitada, los sistemas PET/RMN permiten la medición simultánea de señales estructurales de RMN, fRMN y PET, lo que permite la cuantificación simultánea de la actividad neurobiológica, la actividad del tejido leucopoyético (por ej., médula ósea) y la inflamación arterial, lo que hace que esta modalidad sea especialmente adecuada para investigar los mecanismos aterogénicos relacionados con el estrés.
Perspectivas de estudios de imágenes humanas
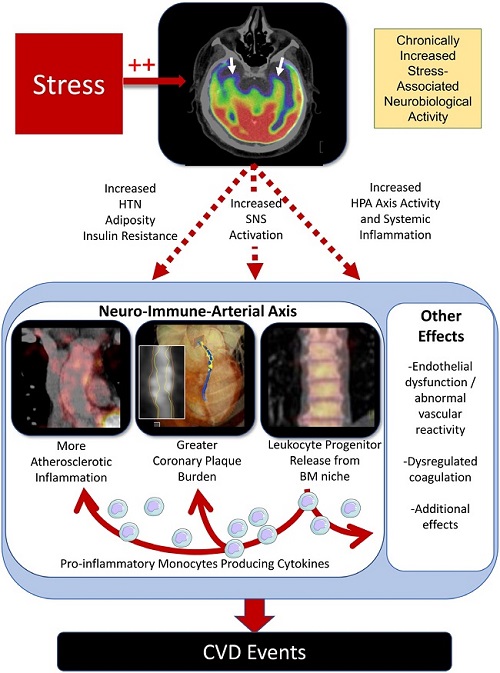
Los estudios de neuroimagen en humanos han revelado un mecanismo multisistémico que vincula el estrés crónico con la ECV (ver figura a continuación). En un estudio de resonancia magnética funcional de 36 personas, el aumento de la activación amigdalar y la conectividad positiva entre la amígdala y la corteza cingulada anterior se asociaron con una mayor carga de aterosclerosis subclínica.
En un estudio de imagenología de 293 individuos sin ECV basal o malignidad activa, la actividad metabólica de la amigdala se asoció de manera sólida con eventos subsiguientes de ECV, y se identificó el siguiente mecanismo en serie: ↑ actividad metabólica de la amígdala --→ ↑ actividad leucopoyética --→ ↑ inflamación arterial - - → ↑ eventos de ECV.
Un tercer estudio también observó asociaciones significativas entre el aumento de la actividad de la amígdala y el aumento de la actividad leucopoyética, la perfusión miocárdica anormal y la disminución de la función ventricular izquierda entre las mujeres. Estos hallazgos implican colectivamente un mecanismo neural-inmune que vincula el estrés con las ECV y sugieren nuevos objetivos terapéuticos.
Los estudios de neuroimagen han iluminado de manera similar los conocimientos mecanicistas sobre el síndrome de Takotsubo. Entre las personas con síndrome de Takotsubo previo, hay una estructura y conectividad alteradas de los centros cerebrales asociados al estrés y un aumento de la inflamación sistémica.
En un reciente estudio retrospectivo se mostró que el aumento de la actividad metabólica de la amígdala está presente años antes del inicio del síndrome de Takotsubo, lo que sugiere que las personas vulnerables ya están predispuestas para desarrollar el síndrome después de un factor estresante agudo.
Estresores sociales y ambientales
Los seres humanos modernos están cada vez más sujetos a factores estresantes socioeconómicos y ambientales crónicos (por ejemplo, estrés económico, exposición al ruido). Dichos factores estresantes se han asociado repetidamente con una mayor inflamación sistémica, riesgo de ECV y reducción de la esperanza de vida más allá de las diferencias en los factores de riesgo, el acceso a la atención médica o las conductas deficientes.
Un nivel socioeconómico más bajo (es decir, ingresos más bajos o delincuencia más alta) se asoció en un estudio con un aumento de la actividad metabólica de la amígdala, inflamación arterial y eventos de ECV subsiguientes
De manera similar, la exposición crónica al ruido ambiental se asocia con un aumento de la inflamación sistémica, el estrés oxidativo y el riesgo de ECV y enfermedades metabólicas. Dado que la amígdala está íntimamente involucrada en la percepción y respuesta al ruido, también se evaluó el mayor impacto de la exposición al ruido en la amígdala y la ECV con imágenes. La exposición al ruido del transporte se asoció independientemente con el aumento de la actividad metabólica de la amigdala y los eventos subsecuentes.
Es importante destacar que no todas las personas expuestas a factores de estrés socioeconómicos y ambientales tienen una actividad metabólica de la amigdala más alta. Los individuos con una actividad metabólica de la amigdala más baja a pesar de una mayor exposición al estrés (es decir, individuos con resiliencia neurobiológica) estaban relativamente protegidos de los eventos de ECV.
Vistazos terapéuticos
Las intervenciones conductuales pueden reducir el estrés percibido y atenuar el eje neural-inmune-arterial. Los tratamientos ideales deben estar ampliamente disponibles, ser seguros y económicos para beneficiar a una población lo más amplia posible. En consecuencia, el impacto de la reducción del estrés (RS) en las ECV ha sido de gran interés.
Sin embargo, los estudios existentes a menudo se han visto limitados por tamaños pequeños, poblaciones variadas de pacientes, el uso de diferentes técnicas y diversos puntos finales (por ej., medidas de la pared carotídea, biomarcadores inflamatorios, síntomas). Dadas estas limitaciones, aún no se pueden sacar conclusiones significativas.
Si bien la RS reduce significativamente el estrés percibido, varios estudios recientes muestran que tiene importantes beneficios fisiológicos adicionales: modifica la estructura y conectividad de los centros neuronales asociados al estrés, incluida la amígdala.
Sus efectos posteriores incluyen la reducción de la inflamación sistémica y la mejora de la presión arterial y los comportamientos de salud (por ejemplo, reducción del tabaquismo). También altera favorablemente la expresión génica al amplificar las vías genéticas que gobiernan la producción de ATP e insulina, al tiempo que atenúa las vías proinflamatorias.
Su impacto antiinflamatorio puede ser mayor entre las personas con afecciones inflamatorias o ECV. Los datos sobre el impacto de la en la aterosclerosis también son prometedores, demostrando en pequeños estudios la regresión de la placa carotídea y la mejora del flujo sanguíneo miocárdico. Además, un ensayo controlado aleatorio mostró menos eventos adversos de ECV cuando se agregó terapia de reducción del estrés a la rehabilitación cardíaca tradicional.
La falta de sueño aumenta el estrés y desencadena varios mecanismos aterogénicos inflamatorios relacionados con el estrés. En consecuencia, los programas de reducción del estrés que también abordan el estilo de vida pueden potencialmente amortiguar los impactos biológicos adversos del estrés más que la RS sola.
Por último, varias terapias farmacológicas dirigidas al eje neural-inmune-arterial pueden atenuar la asociación del estrés con la ECV. El aumento de la actividad de la amígdala y sus efectos posteriores pueden reducirse con antidepresivos o ketamina, un anestésico disociativo con eficacia en el tratamiento de la depresión.
En individuos con depresión clínica y enfermedad cardiovascular conocida, los ISRS atenúan los síntomas depresivos y pueden reducir el riesgo de enfermedad cardiovascular secundaria. Los betabloqueantes pueden disminuir la leucopoyesis provocada por el SNS. Los agentes antiinflamatorios también pueden resultar beneficiosos si se dirigen directamente a citocinas proinflamatorias elevadas.
Finalmente, los agentes que disminuyen inflamación arterial (por ej., estatinas) pueden reducir los eventos de ECV consecuentes.
Se necesitan estudios prospectivos para evaluar los cambios en el eje neural-inflamatorio-arterial efectuados por terapias tanto conductuales como farmacológicas para mejorar el tratamiento de las ECV asociadas al estrés.
Más allá de fomentar el tratamiento de los trastornos de estrés subyacentes, los cardiólogos deben ser conscientes del impacto del estrés crónico en la salud de los pacientes. Se podría considerar el cribado basado en cuestionarios y terapias apropiadas para pacientes con riesgo de ECV.
Persistiendo en esta línea, más adelante se conoció que los estresores emocionales precipitan dolencias físicas. La investigación sobre el impacto físico del estrés se ha complicado por la dificultad de medirlo objetivamente y de aislarlo de los factores de confusión con los que se agrupa, incluidos los factores socioeconómicos, los comportamientos de salud y las exposiciones ambientales.
Sin embargo, varios estudios recientes demostraron que el estrés se asocia de forma independiente con el riesgo de varias enfermedades, incluida la enfermedad cardiovascular (ECV). Esta revisión busca delinear los vínculos entre el estrés y la ECV desde la epidemiología hasta los mecanismos patobiológicos.
Epidemiología
El estrés psicológico es un componente fundamental de la vida, que aflige a todos los seres humanos con una gama de frecuencias e intensidades. Los factores estresantes pueden manifestarse de forma aguda o crónica y tomar numerosas formas, incluidos cambios de vida (por ej., problemas matrimoniales, desastres naturales), condiciones socioeconómicas adversas (por ej., bajos ingresos, delincuencia) y pueden vincularse con afecciones psiquiátricas crónicas (por ej., depresión, ansiedad).
Además, la respuesta fisiológica de cada individuo a una determinada exposición al estrés determina las consecuencias para la salud de un factor estresante.El estrés crónico ocurre durante meses o años y puede resultar en consecuencias adversas acumulativas para la salud. La relación entre el estrés crónico y la enfermedad se ha estudiado ampliamente; la mayoría de los estudios confirman una asociación entre el estrés y consecuencias adversas para la salud a pesar de la heterogeneidad en el diseño del estudio, el tipo de estrés, la medición del estrés, los resultados, la evaluación de los factores de confusión y la demografía del sujeto.
Grandes estudios recientes han demostrado que el estrés crónico se asocia con un mayor riesgo de varias enfermedades, incluidos varios cánceres y enfermedades cardiovasculares, lo que lleva a su reconocimiento en las guías clínicas.
El estudio INTERHEART fue un gran estudio que evaluó la relación entre los factores de riesgo modificables y la enfermedad coronaria en 24.767 pacientes de 52 países. En ese estudio, un mayor estrés psicosocial durante el año anterior se asoció con un riesgo de infarto de miocardio 2 veces mayor. Además, esta asociación fue independiente del estado socioeconómico y los factores de estilo de vida y fue en gran medida consistente en todas las regiones geográficas, edades y sexos.
El estrés crónico se asocia también con un mayor riesgo de accidente cerebrovascular.De manera similar, el estrés agudo, que generalmente se ha estudiado después de desastres naturales o eventos emocionales, se asocia con un mayor riesgo de ECV a corto plazo, especialmente entre aquellos con riesgo preexistente.
El estrés agudo también es un desencadenante comúnmente descrito del síndrome de Takotsubo, un síndrome de insuficiencia cardíaca aguda. Si bien el estrés agudo sin duda contribuye a la ECV, el resto de esta revisión se centrará en el estrés crónico a menos que se especifique lo contrario.
Además, el estrés crónico promueve los factores de riesgo de las ECV: desencadena hábitos alimenticios poco saludables y una preferencia por los alimentos no saludables, también se asocia con hipertensión y mayor adiposidad (independientemente de la dieta y la actividad física).
Del mismo modo, el estrés aumenta el riesgo de diabetes mellitus y empeora el control glucémico entre los diabéticos. Además, las condiciones relacionadas con el estrés se asocian con una mayor tasa de tabaquismo. Sin embargo, estos factores de riesgo por sí solos no explican la relación entre el estrés crónico y las ECV.
Mecanismos patofisiológicos
La comprensión de los mecanismos que relacionan el estrés crónico con la enfermedad comienza lógicamente con el sistema nervioso central (ver figura). El cerebro procesa un flujo constante de estímulos sensoriales y selecciona activamente estímulos específicos para un procesamiento adicional. Gran parte de ese procesamiento lo realiza la red de prominencia del cerebro; el sistema límbico cumple una función crítica dentro de esa red y la amígdala desempeña un papel destacado.
Para activar la respuesta al estrés, la amígdala, a través de neuronas eferentes, dirige al hipotálamo para estimular el sistema nervioso simpático (SNS) y disminuir la actividad del sistema nervioso parasimpático e iniciar la producción neurohormonal a través del eje hipotalámico-pituitario-adrenal (HPA). Simultáneamente, las neuronas eferentes de la amígdala al gris periacueductal alteran el comportamiento.
La corteza prefrontal, a través de la evaluación cognitiva de los estímulos, puede proporcionar señales reguladoras que atenúan la respuesta al estrés a través de la llamada regulación de arriba hacia abajo. Las proyecciones posteriores de la corteza prefrontal incluyen la amígdala y el tallo cerebral, que regulan la actividad autónoma y del eje HPA.
La señalización adicional de la corteza cingulada anterior y el hipocampo contribuye a la actividad neuronal relacionada con el estrés.
En circunstancias ambientales amenazadoras, esta actividad produce una respuesta adaptativa de miedo y ansiedad, acompañada de la respuesta de lucha o huida.

La activación hipotalámica inducida por el estrés desencadena una cascada que involucra a las glándulas pituitaria y suprarrenal conocida como eje HPA. Bajo estrés, el hipotálamo sintetiza CRF (factor liberador de corticotropina) y vasopresina. El CRF estimula la pituitaria anterior para que libere ACTH, que induce a la corteza suprarrenal a producir glucocorticoides.
Si bien los glucocorticoides desempeñan una función contrarreguladora importante (es decir, reducen la activación de HPA mediante retroalimentación negativa), también contribuyen a aumentar la adiposidad, la hipertensión y la resistencia a la insulina.
• Sistema nervioso autónomo
Los cambios inducidos por el estrés en el SNS y el tono del sistema nervioso parasimpático producen importantes efectos fisiológicos. La estimulación del SNS provoca vasoconstricción y aumento de la resistencia vascular periférica y promueve una mayor presión arterial y frecuencia cardíaca, así como una menor variabilidad de la frecuencia cardíaca.
La activación de la vía simpática de la piel precipita la transpiración y el rubor. Además, la activación del SNS de la médula suprarrenal provoca la liberación sistémica de epinefrina y norepinefrina, lo que aumenta aún más la respuesta simpática.
• Desregulación inmunológica inducida por estrés
Otra consecuencia fisiológica clave del estrés crónico es la desregulación del sistema inmunológico.El estrés también aumenta la proliferación leucopoyética de la médula ósea y la liberación de citocinas a través de la señalización β-adrenérgica en las células inflamatorias progenitoras y macrófagos. Así, estas células inflamatorias manifiestan una mayor expresión de genes de respuesta inmune proinflamatoria y producción de citocinas proinflamatorias en un patrón de retroalimentación.
Además, el aumento de la noradrenalina atenúa la producción de CXCL12, que típicamente funciona para retener leucocitos dentro de la médula ósea. Esta producción de células inmunes innatas acentuada por el estrés y la producción de citocinas potencia la aterosclerosis.
Simultáneamente, el estrés disminuye las acciones antivirales. Por lo tanto, la desregulación inmunológica inducida por el estrés da como resultado una mayor inflamación con una inmunovigilancia disminuida, que promueve enfermedades posteriores.
• Efectos vasculares inducidos por el estrés
Como consecuencia de sus efectos sobre la actividad neurohormonal y la inflamación, el estrés crónico también se asocia con disfunción endotelial aguas abajo, reactividad vascular alterada y coagulación elevada.
Además, los efectos neurohormonales e inflamatorios del estrés promueven una mayor inflamación aterosclerótica.Juntos, estos factores potencian aún más el riesgo aterosclerótico y contribuyen de manera importante a su vínculo con la ECV.
Medición del estrés
Se pueden utilizar varios métodos para medir el estrés. Los cuestionarios psicométricos se encuentran entre las herramientas más utilizadas en la investigación del estrés debido a su fácil disponibilidad, bajo costo y asociación con resultados adversos.
Sin embargo, aunque se reconoce como el estándar de oro, los cuestionarios son limitados porque mide únicamente la respuesta emocional autopercibida al estrés, que puede diferir de las manifestaciones neuropsiquiátricas, conductuales y físicas.
Los impactos fisiológicos del estrés se pueden capturar a través de varias medidas validadas. Por ejemplo, las actividades del SNS y del sistema nervioso parasimpático pueden evaluarse midiendo la respuesta de conductancia de la piel y la variabilidad de la frecuencia cardíaca, respectivamente.
De manera similar, las catecolaminas en sangre u orina proporcionan medidas reproducibles de la actividad del SNS. La actividad del eje HPA también se usa como índice de estrés al medir los niveles hormonales en sangre, orina, cabello o saliva. La reactividad vascular también permite la cuantificación del impacto cardiovascular de un factor de estrés.
La neuroimagen avanzada, que puede medir directamente el impacto neurobiológico del estrés, ha revolucionado la neuropsiquiatría y la investigación del estrés. La resonancia magnética funcional (fRMN) evalúa la actividad neuronal y la conectividad entre las regiones del cerebro. La fRMN puede medir instantáneamente la respuesta neuronal a los estímulos que cambian rápidamente (por ej., expresiones faciales).
La tomografía por emisión de positrones (PET) humana y los estudios de resonancia magnética funcional muestran que los estímulos estresantes o amenazantes activan la amígdala y provocan los cambios hormonales, autónomos y de comportamiento asociados con el miedo y el estrés.
En los seres humanos, la actividad metabólica de la amigdala se asocia con marcadores inflamatorios circulantes, actividad leucopoyética y aterosclerosis. Además, se asocia con síndromes de estrés y predice de forma independiente enfermedades cardiometabólicas posteriores y eventos de ECV.
Si bien son costosos y de disponibilidad limitada, los sistemas PET/RMN permiten la medición simultánea de señales estructurales de RMN, fRMN y PET, lo que permite la cuantificación simultánea de la actividad neurobiológica, la actividad del tejido leucopoyético (por ej., médula ósea) y la inflamación arterial, lo que hace que esta modalidad sea especialmente adecuada para investigar los mecanismos aterogénicos relacionados con el estrés.
Perspectivas de estudios de imágenes humanas
Los estudios de neuroimagen en humanos han revelado un mecanismo multisistémico que vincula el estrés crónico con la ECV (ver figura a continuación). En un estudio de resonancia magnética funcional de 36 personas, el aumento de la activación amigdalar y la conectividad positiva entre la amígdala y la corteza cingulada anterior se asociaron con una mayor carga de aterosclerosis subclínica.
En un estudio de imagenología de 293 individuos sin ECV basal o malignidad activa, la actividad metabólica de la amigdala se asoció de manera sólida con eventos subsiguientes de ECV, y se identificó el siguiente mecanismo en serie: ↑ actividad metabólica de la amígdala --→ ↑ actividad leucopoyética --→ ↑ inflamación arterial - - → ↑ eventos de ECV.
Un tercer estudio también observó asociaciones significativas entre el aumento de la actividad de la amígdala y el aumento de la actividad leucopoyética, la perfusión miocárdica anormal y la disminución de la función ventricular izquierda entre las mujeres. Estos hallazgos implican colectivamente un mecanismo neural-inmune que vincula el estrés con las ECV y sugieren nuevos objetivos terapéuticos.
Los estudios de neuroimagen han iluminado de manera similar los conocimientos mecanicistas sobre el síndrome de Takotsubo. Entre las personas con síndrome de Takotsubo previo, hay una estructura y conectividad alteradas de los centros cerebrales asociados al estrés y un aumento de la inflamación sistémica.
En un reciente estudio retrospectivo se mostró que el aumento de la actividad metabólica de la amígdala está presente años antes del inicio del síndrome de Takotsubo, lo que sugiere que las personas vulnerables ya están predispuestas para desarrollar el síndrome después de un factor estresante agudo.

Estresores sociales y ambientales
Los seres humanos modernos están cada vez más sujetos a factores estresantes socioeconómicos y ambientales crónicos (por ejemplo, estrés económico, exposición al ruido). Dichos factores estresantes se han asociado repetidamente con una mayor inflamación sistémica, riesgo de ECV y reducción de la esperanza de vida más allá de las diferencias en los factores de riesgo, el acceso a la atención médica o las conductas deficientes.
Un nivel socioeconómico más bajo (es decir, ingresos más bajos o delincuencia más alta) se asoció en un estudio con un aumento de la actividad metabólica de la amígdala, inflamación arterial y eventos de ECV subsiguientes
De manera similar, la exposición crónica al ruido ambiental se asocia con un aumento de la inflamación sistémica, el estrés oxidativo y el riesgo de ECV y enfermedades metabólicas. Dado que la amígdala está íntimamente involucrada en la percepción y respuesta al ruido, también se evaluó el mayor impacto de la exposición al ruido en la amígdala y la ECV con imágenes. La exposición al ruido del transporte se asoció independientemente con el aumento de la actividad metabólica de la amigdala y los eventos subsecuentes.
Es importante destacar que no todas las personas expuestas a factores de estrés socioeconómicos y ambientales tienen una actividad metabólica de la amigdala más alta. Los individuos con una actividad metabólica de la amigdala más baja a pesar de una mayor exposición al estrés (es decir, individuos con resiliencia neurobiológica) estaban relativamente protegidos de los eventos de ECV.
Vistazos terapéuticos
Las intervenciones conductuales pueden reducir el estrés percibido y atenuar el eje neural-inmune-arterial. Los tratamientos ideales deben estar ampliamente disponibles, ser seguros y económicos para beneficiar a una población lo más amplia posible. En consecuencia, el impacto de la reducción del estrés (RS) en las ECV ha sido de gran interés.
Sin embargo, los estudios existentes a menudo se han visto limitados por tamaños pequeños, poblaciones variadas de pacientes, el uso de diferentes técnicas y diversos puntos finales (por ej., medidas de la pared carotídea, biomarcadores inflamatorios, síntomas). Dadas estas limitaciones, aún no se pueden sacar conclusiones significativas.
Si bien la RS reduce significativamente el estrés percibido, varios estudios recientes muestran que tiene importantes beneficios fisiológicos adicionales: modifica la estructura y conectividad de los centros neuronales asociados al estrés, incluida la amígdala.
Sus efectos posteriores incluyen la reducción de la inflamación sistémica y la mejora de la presión arterial y los comportamientos de salud (por ejemplo, reducción del tabaquismo). También altera favorablemente la expresión génica al amplificar las vías genéticas que gobiernan la producción de ATP e insulina, al tiempo que atenúa las vías proinflamatorias.
Su impacto antiinflamatorio puede ser mayor entre las personas con afecciones inflamatorias o ECV. Los datos sobre el impacto de la en la aterosclerosis también son prometedores, demostrando en pequeños estudios la regresión de la placa carotídea y la mejora del flujo sanguíneo miocárdico. Además, un ensayo controlado aleatorio mostró menos eventos adversos de ECV cuando se agregó terapia de reducción del estrés a la rehabilitación cardíaca tradicional.
Dados estos hallazgos, la AHA emitió una declaración que concluyó que el cuerpo de evidencia, aunque inconsistente, sugiere un beneficio potencial para la reducción del estrés en la ECV y recomendó más investigación.La modificación saludable de los comportamientos de salud también puede mitigar la relación entre el estrés crónico y la ECV. El ejercicio habitual reduce el estrés y la inflamación sistémica.
La falta de sueño aumenta el estrés y desencadena varios mecanismos aterogénicos inflamatorios relacionados con el estrés. En consecuencia, los programas de reducción del estrés que también abordan el estilo de vida pueden potencialmente amortiguar los impactos biológicos adversos del estrés más que la RS sola.
Por último, varias terapias farmacológicas dirigidas al eje neural-inmune-arterial pueden atenuar la asociación del estrés con la ECV. El aumento de la actividad de la amígdala y sus efectos posteriores pueden reducirse con antidepresivos o ketamina, un anestésico disociativo con eficacia en el tratamiento de la depresión.
En individuos con depresión clínica y enfermedad cardiovascular conocida, los ISRS atenúan los síntomas depresivos y pueden reducir el riesgo de enfermedad cardiovascular secundaria. Los betabloqueantes pueden disminuir la leucopoyesis provocada por el SNS. Los agentes antiinflamatorios también pueden resultar beneficiosos si se dirigen directamente a citocinas proinflamatorias elevadas.
Finalmente, los agentes que disminuyen inflamación arterial (por ej., estatinas) pueden reducir los eventos de ECV consecuentes.
Se necesitan estudios prospectivos para evaluar los cambios en el eje neural-inflamatorio-arterial efectuados por terapias tanto conductuales como farmacológicas para mejorar el tratamiento de las ECV asociadas al estrés.
Más allá de fomentar el tratamiento de los trastornos de estrés subyacentes, los cardiólogos deben ser conscientes del impacto del estrés crónico en la salud de los pacientes. Se podría considerar el cribado basado en cuestionarios y terapias apropiadas para pacientes con riesgo de ECV.
Conclusiones
|
































No hay comentarios:
Publicar un comentario