
Los indicadores clínicos | 10 MAR 20
Evolución y factores de riesgo de mortalidad por COVID-19
The Lancet: primer estudio identifica los factores de riesgo asociados con la muerte en adultos hospitalizados con nueva enfermedad por coronavirus en Wuhan

Autor/a: Fei Zhou, Ting Yu, Ronghui Du, Guohui Fan, Ying Liu, Zhibo Liu, Jie Xiang, Yeming Wang, et al. Fuente: The Lancet https://doi.org/10.1016/S0140-6736(20)30566-3 Clinical course and risk factors for mortality of adult inpatients with COVID-19 in Wuhan, China: a retrospective cohort study
Ser adulto mayor, mostrar signos de sepsis y tener problemas de coagulación sanguínea cuando ingresa en el hospital son factores de riesgo clave asociados con un mayor posibilidad de muerte por el nuevo coronavirus (COVID-19), según un nuevo estudio observacional de 191 pacientes con COVID-19 confirmado de dos hospitales en Wuhan, China, publicado en The Lancet.
El nuevo estudio es la primera vez que los investigadores examinan los factores de riesgo asociados con la enfermedad grave y la muerte en adultos hospitalizados que murieron o fueron dados de alta del hospital. En el estudio de 191 pacientes, 137 fueron dados de alta y 54 murieron en el hospital. Los autores señalan que la interpretación de sus hallazgos podría estar limitada por el tamaño de la muestra del estudio.
Además, los autores presentan nuevos datos sobre la eliminación del virus, que indican que la duración media de la eliminación del virus fue de 20 días en los sobrevivientes (de 8 a 37 días), y el virus fue detectable hasta la muerte en los 54 no sobrevivientes.
Si bien la eliminación viral prolongada sugiere que los pacientes aún pueden ser capaces de propagar COVID-19, los autores advierten que la duración de la eliminación viral está influenciada por la gravedad de la enfermedad, y señalan que todos los pacientes en el estudio fueron hospitalizados, dos tercios de los cuales tenían una enfermedad grave. o enfermedad crítica. Además, la duración estimada de la eliminación del virus se vio limitada por la baja frecuencia de recolección de muestras respiratorias y la falta de detección de material genético medible en las muestras.
"La eliminación viral extendida observada en nuestro estudio tiene implicaciones importantes para guiar las decisiones sobre precauciones de aislamiento y tratamiento antiviral en pacientes con infección confirmada por COVID-19. Sin embargo, debemos tener claro que el tiempo de eliminación viral no debe confundirse con otro que guía el autoaislamiento para personas que pueden haber estado expuestas a COVID-19 pero que no tienen síntomas, ya que esta guía se basa en el tiempo de incubación del virus ", explica el coautor principal, el profesor Bin Cao del Hospital de Amistad China-Japón y Capital Medical Universidad de China. [1]
Él continúa: "Recomendamos que se requieran pruebas negativas para COVID-19 antes de que los pacientes sean dados de alta del hospital. En la influenza grave, el tratamiento viral retrasado prolonga la duración de la eliminación del virus, y juntos estos factores ponen a los pacientes infectados en riesgo de morir". Del mismo modo, el tratamiento antiviral eficaz puede mejorar los resultados en COVID-19, aunque en nuestro estudio no observamos un acortamiento de la duración de la eliminación del virus después del tratamiento antiviral ".
Según el coautor Dr. Zhibo Liu del Hospital Jinyintan, China: "La edad avanzada, que muestren signos de sepsis al ingreso, enfermedades subyacentes como presión arterial alta y diabetes, y el uso prolongado de ventilación no invasiva fueron factores importantes en la muerte. Estos resultados más pobres en las personas mayores pueden deberse, en parte, al debilitamiento del sistema inmune relacionado con la edad y al aumento de la inflamación que podría promover la replicación viral y respuestas más prolongadas a la inflamación, causando daños duraderos en el corazón, el cerebro y otros órganos ".
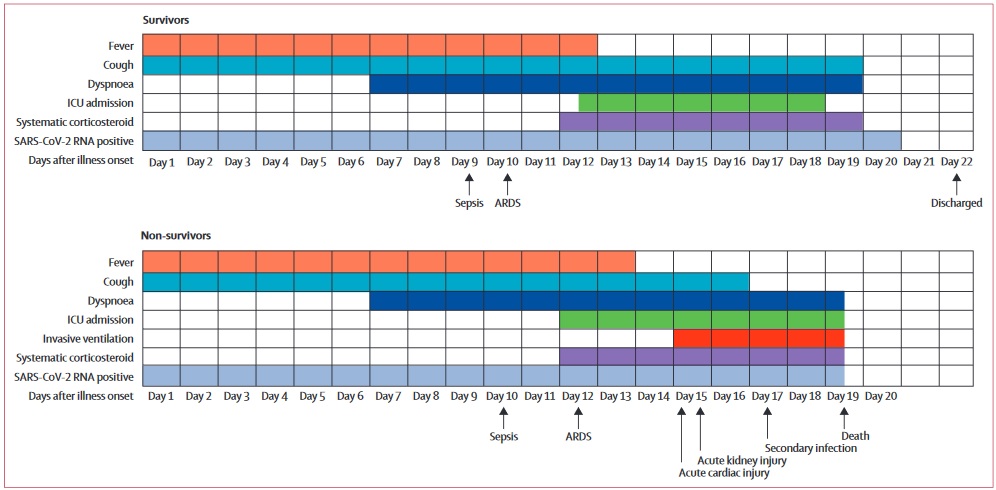
Cursos clínicos de síntomas y resultados principales y duración de la eliminación del virus desde el inicio de la enfermedad en pacientes hospitalizados con COVID-19 La figura muestra la mediana de la duración de los síntomas y el inicio de complicaciones y resultados. UCI = unidad de cuidados intensivos. SARS-CoV-2 = síndrome respiratorio agudo severo coronavirus 2. SDRA = síndrome de dificultad respiratoria aguda. COVID-19 = enfermedad por coronavirus 2019 Por primera vez, el estudio describe la imagen completa de la progresión del COVID-19. La mediana de duración de la fiebre fue de aproximadamente 12 días en los sobrevivientes, que fue similar en los no sobrevivientes.Pero la tos puede durar mucho tiempo: el 45% de los sobrevivientes todavía tenían tos al alta. En los sobrevivientes, la disnea (dificultad para respirar) cesaría después de aproximadamente 13 días, pero duraría hasta la muerte en los no sobrevivientes.
El estudio también ilustra el momento de la aparición de diferentes complicaciones como sepsis, síndrome de dificultad respiratoria aguda (SDRA), lesión cardíaca aguda, lesión renal aguda y la infección secundaria.
El nuevo análisis incluye a todos los adultos (mayores de 18 años) con COVID-19 confirmado por laboratorio ingresados ??en el Hospital Jinyintan y el Hospital Pulmonar Wuhan después del 29 de diciembre de 2019, que habían sido dados de alta o fallecidos antes del 31 de enero de 2020. Estos fueron los dos designados hospitales para transferir pacientes con COVID-19 grave de todo Wuhan hasta el 1 de febrero de 2020.
Durante el estudio, los investigadores compararon historias clínicas, datos de tratamiento, resultados de laboratorio y datos demográficos entre sobrevivientes que habían sido dados de alta del hospital y no sobrevivientes. Observaron el curso clínico de los síntomas, la diseminación viral y los cambios en los hallazgos de laboratorio durante la hospitalización (p. Ej., Exámenes de sangre, radiografías de tórax y tomografías computarizadas) y utilizaron modelos matemáticos para examinar los factores de riesgo. asociado con la muerte en el hospital.
En promedio, los pacientes eran de mediana edad (mediana de edad de 56 años), la mayoría eran hombres (62%, 119 pacientes) y alrededor de la mitad tenían afecciones crónicas subyacentes (48%, 91 pacientes), siendo la más común la hipertensión arterial ( 30%, 58 pacientes) y diabetes (19%, 36 pacientes).
Además, el recuento más bajo de linfocitos, los niveles elevados de interleucina 6 (IL-6, un biomarcador para la inflamación y la enfermedad crónica) y el aumento de las concentraciones de troponina I de alta sensibilidad (un marcador de ataque cardíaco) más frecuente en la enfermedad grave por COVID-19.
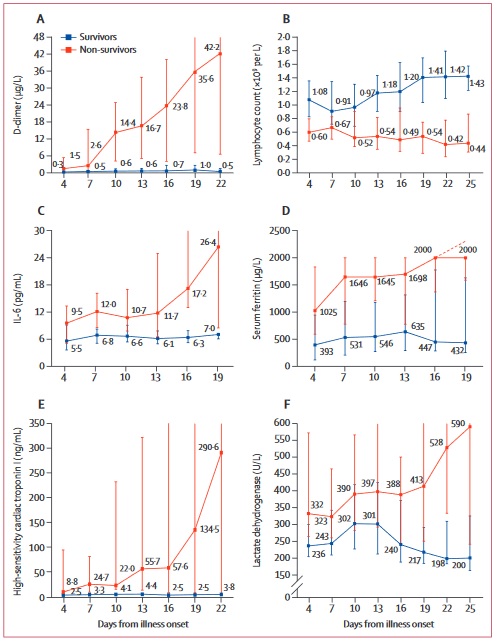
Cambios temporales en los marcadores de laboratorio desde el inicio de la enfermedad en pacientes hospitalizados con COVID-19 La figura muestra cambios temporales en el dímero d (A), linfocitos (B), IL-6 (C), ferritina sérica (D), troponina I cardíaca de alta sensibilidad (E) y lactato deshidrogenasa (F). Las diferencias entre sobrevivientes y no sobrevivientes fueron significativas para todos los puntos de tiempo mostrados, excepto el día 4 después del inicio de la enfermedad para dímero d, IL-6 y troponina cardíaca de alta sensibilidad I. Para la ferritina sérica (D), los valores medios después del día 16 excedió el límite superior de detección, como lo indica la línea discontinua. COVID-19 = enfermedad por coronavirus 2019. IL-6 = interleucina-6La frecuencia de complicaciones como:
Los autores señalan varias limitaciones del estudio, que incluyen que debido a la exclusión de pacientes aún hospitalizados al 31 de enero de 2020 y, por lo tanto, a una enfermedad relativamente más grave en una etapa anterior, el número de muertes no refleja la mortalidad real de COVID-19 .
También señalan que no todas las pruebas de laboratorio (p. Ej., Prueba de dímero d) se realizaron en todos los pacientes, por lo que su papel exacto en la predicción de la muerte en el hospital podría subestimarse.
Finalmente, la falta de antivirales efectivos, la adherencia inadecuada a la terapia de soporte estándar y las altas dosis de corticosteroides, así como la transferencia de algunos pacientes al hospital tarde en su enfermedad, también podrían haber contribuido a los malos resultados en algunos pacientes.
| Específicamente, tener una edad más avanzada, tener una puntuación alta en la Evaluación de la Insuficiencia Secuencial de Órganos (SOFA) y tener un Dímero d superior a 1 μg / L son los factores que podrían ayudar a los médicos a identificar a los pacientes con mal pronóstico en una etapa temprana. |
Además, los autores presentan nuevos datos sobre la eliminación del virus, que indican que la duración media de la eliminación del virus fue de 20 días en los sobrevivientes (de 8 a 37 días), y el virus fue detectable hasta la muerte en los 54 no sobrevivientes.
Si bien la eliminación viral prolongada sugiere que los pacientes aún pueden ser capaces de propagar COVID-19, los autores advierten que la duración de la eliminación viral está influenciada por la gravedad de la enfermedad, y señalan que todos los pacientes en el estudio fueron hospitalizados, dos tercios de los cuales tenían una enfermedad grave. o enfermedad crítica. Además, la duración estimada de la eliminación del virus se vio limitada por la baja frecuencia de recolección de muestras respiratorias y la falta de detección de material genético medible en las muestras.
"La eliminación viral extendida observada en nuestro estudio tiene implicaciones importantes para guiar las decisiones sobre precauciones de aislamiento y tratamiento antiviral en pacientes con infección confirmada por COVID-19. Sin embargo, debemos tener claro que el tiempo de eliminación viral no debe confundirse con otro que guía el autoaislamiento para personas que pueden haber estado expuestas a COVID-19 pero que no tienen síntomas, ya que esta guía se basa en el tiempo de incubación del virus ", explica el coautor principal, el profesor Bin Cao del Hospital de Amistad China-Japón y Capital Medical Universidad de China. [1]
Él continúa: "Recomendamos que se requieran pruebas negativas para COVID-19 antes de que los pacientes sean dados de alta del hospital. En la influenza grave, el tratamiento viral retrasado prolonga la duración de la eliminación del virus, y juntos estos factores ponen a los pacientes infectados en riesgo de morir". Del mismo modo, el tratamiento antiviral eficaz puede mejorar los resultados en COVID-19, aunque en nuestro estudio no observamos un acortamiento de la duración de la eliminación del virus después del tratamiento antiviral ".
Según el coautor Dr. Zhibo Liu del Hospital Jinyintan, China: "La edad avanzada, que muestren signos de sepsis al ingreso, enfermedades subyacentes como presión arterial alta y diabetes, y el uso prolongado de ventilación no invasiva fueron factores importantes en la muerte. Estos resultados más pobres en las personas mayores pueden deberse, en parte, al debilitamiento del sistema inmune relacionado con la edad y al aumento de la inflamación que podría promover la replicación viral y respuestas más prolongadas a la inflamación, causando daños duraderos en el corazón, el cerebro y otros órganos ".

Cursos clínicos de síntomas y resultados principales y duración de la eliminación del virus desde el inicio de la enfermedad en pacientes hospitalizados con COVID-19 La figura muestra la mediana de la duración de los síntomas y el inicio de complicaciones y resultados. UCI = unidad de cuidados intensivos. SARS-CoV-2 = síndrome respiratorio agudo severo coronavirus 2. SDRA = síndrome de dificultad respiratoria aguda. COVID-19 = enfermedad por coronavirus 2019
El estudio también ilustra el momento de la aparición de diferentes complicaciones como sepsis, síndrome de dificultad respiratoria aguda (SDRA), lesión cardíaca aguda, lesión renal aguda y la infección secundaria.
El nuevo análisis incluye a todos los adultos (mayores de 18 años) con COVID-19 confirmado por laboratorio ingresados ??en el Hospital Jinyintan y el Hospital Pulmonar Wuhan después del 29 de diciembre de 2019, que habían sido dados de alta o fallecidos antes del 31 de enero de 2020. Estos fueron los dos designados hospitales para transferir pacientes con COVID-19 grave de todo Wuhan hasta el 1 de febrero de 2020.
Durante el estudio, los investigadores compararon historias clínicas, datos de tratamiento, resultados de laboratorio y datos demográficos entre sobrevivientes que habían sido dados de alta del hospital y no sobrevivientes. Observaron el curso clínico de los síntomas, la diseminación viral y los cambios en los hallazgos de laboratorio durante la hospitalización (p. Ej., Exámenes de sangre, radiografías de tórax y tomografías computarizadas) y utilizaron modelos matemáticos para examinar los factores de riesgo. asociado con la muerte en el hospital.
En promedio, los pacientes eran de mediana edad (mediana de edad de 56 años), la mayoría eran hombres (62%, 119 pacientes) y alrededor de la mitad tenían afecciones crónicas subyacentes (48%, 91 pacientes), siendo la más común la hipertensión arterial ( 30%, 58 pacientes) y diabetes (19%, 36 pacientes).
Desde el inicio de la enfermedad, la mediana del tiempo hasta el alta fue de 22 días, y el tiempo promedio hasta la muerte fue de 18,5 días.En comparación con los sobrevivientes, los pacientes que murieron tenían más probabilidades de ser mayores (edad promedio de 69 años frente a 52 años), y tienen una puntuación más alta en la Evaluación de Insuficiencia Orgánica Secuencial (SOFA) que indica sepsis y niveles sanguíneos elevados de la proteína d-dímero (un marcador para la coagulación) al ingreso al hospital.
Además, el recuento más bajo de linfocitos, los niveles elevados de interleucina 6 (IL-6, un biomarcador para la inflamación y la enfermedad crónica) y el aumento de las concentraciones de troponina I de alta sensibilidad (un marcador de ataque cardíaco) más frecuente en la enfermedad grave por COVID-19.

Cambios temporales en los marcadores de laboratorio desde el inicio de la enfermedad en pacientes hospitalizados con COVID-19 La figura muestra cambios temporales en el dímero d (A), linfocitos (B), IL-6 (C), ferritina sérica (D), troponina I cardíaca de alta sensibilidad (E) y lactato deshidrogenasa (F). Las diferencias entre sobrevivientes y no sobrevivientes fueron significativas para todos los puntos de tiempo mostrados, excepto el día 4 después del inicio de la enfermedad para dímero d, IL-6 y troponina cardíaca de alta sensibilidad I. Para la ferritina sérica (D), los valores medios después del día 16 excedió el límite superior de detección, como lo indica la línea discontinua. COVID-19 = enfermedad por coronavirus 2019. IL-6 = interleucina-6
- Insuficiencia respiratoria (98%, 53/54 no sobrevivientes frente a 36%, 50/137 sobrevivientes)
- Sepsis (100%, 54/54 frente a 42%, 58/137)
- Infecciones secundarias (50 %, 27/54 vs 1%, 1/137)
Los autores señalan varias limitaciones del estudio, que incluyen que debido a la exclusión de pacientes aún hospitalizados al 31 de enero de 2020 y, por lo tanto, a una enfermedad relativamente más grave en una etapa anterior, el número de muertes no refleja la mortalidad real de COVID-19 .
También señalan que no todas las pruebas de laboratorio (p. Ej., Prueba de dímero d) se realizaron en todos los pacientes, por lo que su papel exacto en la predicción de la muerte en el hospital podría subestimarse.
Finalmente, la falta de antivirales efectivos, la adherencia inadecuada a la terapia de soporte estándar y las altas dosis de corticosteroides, así como la transferencia de algunos pacientes al hospital tarde en su enfermedad, también podrían haber contribuido a los malos resultados en algunos pacientes.
|
































No hay comentarios:
Publicar un comentario