
Revisión 2018 del informe GOLD | 25 NOV 18
Nuevas pautas para la EPOC
Actualización de la guía GOLD, un instrumento de gran valor para la práctica clínica basada en evidencias
Autor: Shireen Mirza, Ryan D. Clay, Matthew A. Koslow, Paul D. Scanlon Mayo Clin Proc. 2018;93(10):1488-1502
Página 1
Introducción
Este año ha sido publicada una nueva actualización de la guía GOLD (Global Initiative for Chronic Obstructive Lung Disease), dividida en 6 ítems:
Este año ha sido publicada una nueva actualización de la guía GOLD (Global Initiative for Chronic Obstructive Lung Disease), dividida en 6 ítems:
- Definición y visión de conjunto
- Diagnóstico y evaluación inicial
- Evidencia de apoyo a la prevención y el tratamiento de mantenimiento
- Manejo de la EPOC estable
- Manejo de las exacerbaciones
- EPOC y comorbilidades.
DESTACADOS DEL ARTÍCULO
|
| Definición y orientación |
Lo más importante es que el tratamiento que recomienda ya no está basado en la capacidad pulmonar sino en los síntomas y los riesgos de exacerbación.
| Diagnóstico y evaluación |
- Una relación Volumen Espiratorio Forzado en 1 segundo/Capacidad Vital Forzada (FEV1/FVC) <0,70, nivel éste que confirma la presencia de una limitación persistente del flujo aéreo.
- Síntomas característicos: disnea, tos crónica, producción de esputo, sibilancias.
- Exposición significativa a estímulos nocivos como el tabaquismo (10 paquetes/año) u otras exposiciones ambientales.
Ahora, GOLD recomienda repetir la espirometría a los pacientes con una FEV1/FVC inicial de 0,6 a 0, 8 , porque así se puede mejorar la especificidad diagnóstica.
También quedan excluidos los pacientes con síntomas de insuficiencia respiratoria, pero todavía no está claro si una relación FEV1/FVC >0,70 encajará para estos pacientes, muchos de los cuales tienen evidencia radiológica de enfermedad pulmonar. La respuesta de estos pacientes a los fármacos respiratorios se desconoce.
La mayoría de los individuos con un "patrón inespecífico, ”definido por una relación FEV1/FVC normal, recuento de leucocitos totales normal y FEV1 y FVC reducidos, tienen evidencia de obstrucción en un gran laboratorio de función pulmonar, hasta el 10% de los individuos evaluados mostró este patrón.
La propuesta de GOLD de definir la EPOC utilizando una FEV1/FVC <0,70 es un tema de gran controversia. GOLD 2018 discute el uso de un valor inferior pero finalmente reafirma el límite de 0,70.
| El documento GOLD pone gran énfasis en la importancia de la espirometría, esencial para el diagnóstico de EPOC, pero los autores sostienen que es subutilizada en la práctica clínica y no está indicada regularmente para los pacientes asintomáticos, aun si presentan factores de riesgo. |
Aunque el requerimiento de la persistencia puede aumentar la especificidad diagnóstica, puede provocar que se pasen por alto a los pacientes asintomáticos o con síntomas intermitentes, como los que tienen obstrucción moderada o aún severa de la vía aérea y exacerbaciones frecuentes, pero que pueden permanecer asintomáticos entre las exacerbaciones.
En los ancianos, el bajo registro de la disnea, intencional o no, se asocia a una mala evolución de la EPOC. Si bien están asintomáticos, los pacientes pueden tener menor tolerancia al ejercicio y mayor hiperinflación dinámica, con una espirometría que muestra obstrucción de la vía aérea.
Estos pacientes adquieren la capacidad de adaptarse a este estado y finalmente enmascaran sus síntomas, lo que impide cumplir con el carácter de persistente de la definición, perdiendo el beneficio de las intervenciones apropiadas.
| Evidencia y recomendaciones para el manejo de la EPOC estable |
El principal objetivo terapéutico para la EPOC es reducir los síntomas y el riesgo de resultados adversosLos autores de GOLD introducen los grupos ABCD revisados, que no utilizan más el deterioro del “estadio” de la espirometría para asignar los pacientes a los grupos ABCD.
El nuevo documento publica recomendaciones para el manejo de las exacerbaciones, teniendo en cuenta la identificación y reducción de los factores de riesgo, las modalidades terapéuticas farmacológicas y no farmacológicas y, el monitoreo y seguimiento.
GOLD establece 2 esquemas ABCD para clasificar a los pacientes y tener una guía terapéutica, basados en los síntomas y el riesgo de exacerbación. La modificación más importante de GOLD 2017 es que ya no se usa más la estadificación o el grado de limitación de la vía aérea como orientación de la intensidad de la intervención farmacológica, pero la versión actual no hace comentarios acerca de este cambio.
Los pacientes se agrupan en los grupos A D según la frecuencia de las exacerbaciones, que grafica sobre el eje y de coordenadas, y los síntomas, ubicados en el eje x.
Los grupos A y C tienen una carga de síntomas más baja, correspondiendo al puntaje <2 del Medical Research Council (mMRC) (disnea con sibilancias en la marcha en plano ascendente) o un puntaje <10 del Test de evaluación de la EPOC (CAT) mientras que los grupos B y D incluyen una mayor carga de síntomas, definida por los puntajes mMRC o CAT.
Los grupos A y B incluyen pacientes con ≤1 exacerbaciones anuales ambulatorias.
Los pacientes de los grupos C y D tienen exacerbaciones más frecuentes (≥2) o ≥1 hospitalizaciones. Los autores proponen incorporar el uso de los puntajes mMRC y CAT y la frecuencia de las exacerbaciones en coordenadas x e y.
La nueva guía 2018 establece que el principal objetivo terapéutico para la EPOC es reducir los síntomas (incluyendo el mejoramiento de la tolerancia al ejercicio y el estado de salud general), y el riesgo de resultados adversos (progresión de los síntomas, exacerbaciones y mortalidad). Ya no usa el término “estadio” como se hacía en la versión GOLD 2017.
Figura 1
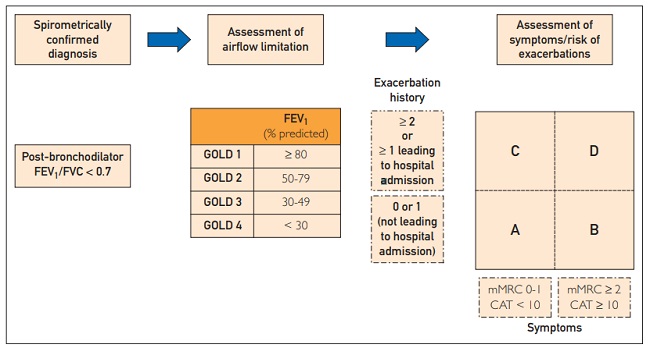
| Nueva definición de la evaluación ABCD assessment, según la versión GOLD de 2017. CAT: Test de Evaluación de la EPOC; GOLD: Global Initiative for Chronic Obstructive Lung Disease; mMRC: Medical Research Council modificado. |
Nueva definición de la evaluación ABCD assessment, según la versión GOLD de 2017. CAT: Test de Evaluación de la EPOC; GOLD: Global Initiative for Chronic Obstructive Lung Disease; mMRC: Medical Research Council modificado.
Reducción del riesgo. El documento aconseja enfáticamente la cesación de fumar mediante intervención farmacológica y educación, en ese orden. Incluye también consejos sobre los riesgos ambientales en exteriores e interiores. Asimismo, recomienda la vacunación antigripal y antineumocócica.> Manejo farmacológico
El documento incluye recomendaciones para el escalonamiento y reducción escalonada de los tratamientos según la carga sintomática y las exacerbaciones, y ya no utiliza como base el grado de obstrucción del flujo aéreo.
Se aconseja el tratamiento personalizado, teniendo en cuenta el perfil clínico y otras condiciones, como la disponibilidad, los costos, las preferencias del paciente y su habilidad para utilizar dispositivos, la selección de fármacos y dispositivo específicos (pacientes con limitaciones ortopédicas o musculares respiratorias). En cada visita se debe reevaluar el entrenamiento y el uso apropiado de los dispositivos.
Antes de efectuar grandes cambios derivados de las recomendaciones de este sistema de calificación, los autores esperan datos generados por el uso de las versiones previas al 2017 y las actuales, así como de las terapias recomendadas, basadas en el grado. Las recomendaciones clave basadas en este modelo actual son:
1. Grupo A: un broncodilatador de acción corta para los síntomas intermitentes y otro de acción prolongada para los síntomas persistentes de bajo grado, modificando la dosis o el fármaco según la respuesta.
2. Grupo B: broncodilatador de acción prolongada, en monoterapia, llegando luego a la terapia broncodilatadora dual para los síntomas persistentes.
3. Grupo C: Para los pacientes que sufren exacerbaciones frecuentes con menor carga sintomática, se recomienda el uso de antagonistas muscarínicos de acción larga (LAMA) preferentemente en monoterapia. Para el tratamiento escalonado se prefiere la combinación LAMA/LABA (agonistas ß de acción larga) que la combinación LABA/ICS (corticosteroide inhalado), según en resultados de un estudio que mostró mayor eficacia, pero también mostró preocupación por un mayor riesgo de neumonía asociado a los corticoides.
4. Grupo D: para pacientes con una carga de síntomas elevada y exacerbaciones frecuentes o graves, la terapia de base puede incluir un LAMA, la combinación LABA/LAMA o, LABA/ICS, con escalada a una terapia triple con LABA/LAMA/ICS o, el agregado de roflumilast o una macrólido.
El documento GOLD 2018 incluye nuevos datos que apoyan el uso de la triple terapia con LABA/LAMA/ICS. El agregado de roflumilast o de N-acetilcisteína es apto para los pacientes con bronquitis crónica y exacerbaciones frecuentes.
La azitromicina ha mostrado poca eficacia para la exacerbación con obstrucción moderada a muy grave del flujo de aire, salvo un modesto beneficio solo en los ex fumadores ≥65 años.
Los macrólidos quedan restringidos al grupo D y no al grupo C, aunque mostraron beneficio en una población de pacientes que podría ubicarse también dentro del grupo C.
La teofilina no está recomendada a menos que el acceso o la asequibilidad a los broncodilatadores sea un problema, debido a una relación riesgo-beneficio desfavorable.
Las estatinas y la terapia vasodilatadora no están indicadas para los pacientes con EPOC en ausencia de otras Indicaciones estándar.
Los antitusivos tampoco han mostrado beneficio en la EPOC. La terapia Intravenosa estaría indicada en pacientes con deficiencia de alfa-1 antitripsina y enfisema progresivo.
> Terapia no farmacológica
• Opciones quirúrgicas. Para los pacientes con enfisema avanzado o bullas grandes se puede considerar la bullectomía, la cirugía de reducción del volumen pulmonar o el trasplante de pulmón.
Aunque el documento proporciona un algoritmo útil que tiene en cuenta estas diferentes técnicas, los autores destacan que la reducción del volumen pulmonar mediante una técnica broncoscópica con válvulas y bobinas no tiene evidencia de beneficio sustancial y en EE. UU. no está aprobada para su uso. Pero en junio de este año, la FDA ha aprobado a uno de ellos.
• Rehabilitación Pulmonar/Autogestión. Las pautas recomiendan la rehabilitación pulmonar exhaustiva y discutir los diversos componentes de dichos programas. El documento aborda las barreras para la salud. Hay programas de rehabilitación en instalaciones, hogar o comunidad.
Aunque la educación y los programas de autogestión son componentes fundamentales de cualquier programa de rehabilitación integral, la heterogeneidad en las metodologías de los estudios, los ajustes y las poblaciones hacen difícil definir cuáles son los componentes más rentables de estos programas.
• Oxígenoterapia y ventilación no invasiva
Existe fuerte evidencia a favor del uso de la ventilación no invasiva para el tratamiento de pacientes con insuficiencia respiratoria hipercápnica por exacerbación agudaLas pautas recomiendan la oxigenoterapia a largo plazo para los pacientes con una saturación de oxígeno en reposo (SaO2) del 88% o una presión parcial de 02arterial ≤55 mm Hg, y para los pacientes con coexistencia de hipertensión pulmonar, insuficiencia cardíaca congestiva o policitemia (hematocrito >55%), con una presión parcial de O2 arterial entre 55 y 60 mm Hg, o una SaO2 de 88% a 93%.
El objetivo es alcanzar una SaO2 ≥90% para luego reevaluar la necesidad y la eficacia de la prescripción. Un gran ensayo reciente no halló evidencia de beneficio en términos de mortalidad, tasa de exacerbación, hospitalización, estado funcional o calidad de vida con la prescripción de O2 continuo o durante el ejercicio y nocturno, en pacientes con desaturación en reposo moderada (SaO289%-93%) o inducida por el ejercicio moderada (SaO2 <90% durante ≥10 segundos y ≥80% durante ≥5 minutos), respectivamente.
Existe fuerte evidencia a favor del uso de la ventilación no invasiva para el tratamiento de pacientes con insuficiencia respiratoria hipercápnica por exacerbación aguda, y también para los pacientes que permanecen hipercápnicos después del alta hospitalaria por una exacerbación.
Hay evidencia inadecuada de beneficio a largo plazo para los pacientes con EPOC estable. También falta evidencia sólida para recomendar la ventilación no invasiva a largo plazo en pacientes con obstrucción por apnea del sueño u obesidad con síndrome de hipoventilación.
Monitoreo y seguimiento. el seguimiento de los pacientes permite abordar los factores de riesgo, los síntomas y las exacerbaciones. Se recomienda una espirometría anual para evaluar la evolución de la EPOC, sin evidencia o justificación para hacerlo.
El seguimiento clínico y la evaluación de los síntomas pueden dar pistas sobre un cambio en el curso de la enfermedad o sobre problemas superpuestos, como una enfermedad pulmonar parenquimatosa, insuficiencia cardíaca o malignidad, que pueden justificar un cambio en la estrategia terapéutica. Sin embargo, el beneficio de la espirometría anual para los pacientes con enfermedad clínicamente estable no está probado.
| Manejo de las exacerbaciones |
Aparte de las cargas obvias del impacto económico, la utilización de la asistencia sanitaria y la alteración por las EAEPOC, existe el riesgo de muerte, complicaciones iatrogénicas, deterioro de la calidad de vida y disminución algo más rápida de la función pulmonar.
Dada la elevada prevalencia de comorbilidades en la EPOC, los defensores del GOLD aseguran que los síntomas no son atribuibles a otras etiologías como la insuficiencia cardíaca descompensada, el síndrome coronario agudo, la neumonía o la embolia pulmonar.
Esta última tiene una elevada prevalencia en las EAEPOC; en un análisis agrupado, el 16% de los casos correspondió a exacerbaciones clasificadas como leves, moderadas o graves, en base al grado de requerimiento de la intervención.
La evidencia para el manejo de la exacerbación no ha cambiado significativamente, y tampoco GOLD hace recomendaciones. Una exacerbación leve requiere una intensificación temporaria solo de los broncodilatadores de acción corta; la moderada requiere corticosteroides sistémicos o antibióticos, o ambos y, las graves se definen por la necesidad de tratamiento en el servicio de urgencias o en el hospital.
En las exacerbaciones moderado y graves, los corticosteroides sistémicos se recomiendan en dosis bajas (40 mg) y curso corto (5-7 días) sin escalonamiento o necesidad de administración intravenosa.
La mayor parte de las exacerbaciones de la EPOC (80%) pueden y deben ser tratadas exitosamente en el ámbito ambulatorio.Un buen plan de acción es una terapia dual con corticosteroides orales y antibióticos. Los corticosteroides sistémicos son la columna vertebral de la terapia de las EAEPOC, en términos de duración del tratamiento y promoción de la resolución.
Para la mayoría de las exacerbaciones de la EPOC, la evidencia apoya una dosis moderada de prednisona durante 5 días y no dosis más elevadas y prolongadas, como fueron usadas en los primeros ensayos para establecer su eficacia. Esto limita la exposición de los pacientes a los esteroides sin sacrificar la eficacia. Se recomienda un curso de antibióticos de 5 a 7 días para las exacerbaciones con esputo purulento o con necesidad de ventilación mecánica (invasiva o no invasiva) .
La terapia antibiótica reduce la mortalidad por EAEPOC, requiriendo cuidados intensivos, reduce la falla terapéutica en el contexto hospitalario, con beneficios más modestos en el contexto ambulatorio.
No se recomienda un antibiótico específico, sino más bien la selección se basará en los patrones de resistencia locales y la preferencia por la administración por vía oral a intravenosa. La evidencia respecto del beneficio de la procalcitoninapara reducir el uso de antibióticos no es concluyente.
La oxigenoterapia está indicada para alcanzar una saturación de O2 del 88% al 92%, con exceso de oxigenación asociada a mayor hipercapnia y mortalidad.
Se recomienda la ventilación no invasiva con presión positiva (VPPN) (PCO2 >45 mm Hg y pH arterial ≤7,35) como terapia de primera línea en casos de insuficiencia respiratoria hipercápnica. Sus contraindicaciones incluyen la emesis, la incapacidad para proteger las vías respiratorias y la necesidad de intubación urgente.
Cuando se usa apropiadamente, la NIPPV mejora francamente la oxigenación, el pH y el trabajo respiratorio, con gran disminución de las tasas de mortalidad e intubación. Para el tratamiento de EAEPOC con insuficiencia respiratoria hipoxémica se recomienda el uso de O2 de alto flujo mediante cánula nasal.
El documento GOLD alerta contra actitudes nihilistas comunes pero inapropiadas acerca de la intubación endotraqueal y la ventilación mecánica invasiva para los pacientes con EPOC, haciendo notar que los pacientes con EPOC que requieren intubación tienen mayor supervivencia en la unidad de cuidados intensivos que los pacientes con otras causas de falla respiratoria.
Las exacerbaciones recurrentes o persistentes, particularmente las que resultan en readmisión hospitalaria dentro de los 30 días, han recibido gran atención, pero siguen siendo un gran desafío y una carga económica nacional. El documento GOLD apunta adecuadamente a prevenir las recurrencias de las EAEPOC, que en EE. UU. son utilizadas para evaluar la calidad de la atención de la salud.
Se recomienda la planificación organizada del alta, que incluye paquetes de atención que abordan diferentes combinaciones de educación, técnicas de autocuidado, manejo de los medicamentos, rehabilitación temprana y contacto continuo y acceso a la atención médica, hasta tanto se tenga mayor evidencia al respecto.
La estrecha asociación de los trastornos psicológicos con las reinternaciones y la utilización de la asistencia sanitaria en el contexto de la EPOC, y la mala respuesta a la farmacoterapia en este grupo de pacientes, se han redactado programas de rehabilitación pulmonar integrales que incluyen componentes como el entrenamiento motivacional de la salud basado en entrevistas.
| EPOC y comorbilidades |
El cáncer de pulmón y la mortalidad cardiovascular son la causa de la mayoría de las muertes de los pacientes con EPOC. Los síntomas de la EPOC, como la disnea, pueden ser la manifestación de comorbilidades como la insuficiencia cardíaca congestiva, el cáncer de pulmón, la embolia pulmonar e, incluso, la depresión y el desacondicionamiento.
El documento GOLD destaca 2 características en los pacientes que consultan por EPOC y sus comorbilidades. Primero, la presencia de comorbilidades no altera el tratamiento recomendado para la EPOC. Segundo, las comorbilidades deben ser tratadas de acuerdo con su estándar habitual de atención a pesar de la coexistencia de la EPOC.
Por ejemplo, los broncodilatadores no deben ser suspendidos durante una la EAEPOC por causa de la insuficiencia cardíaca. Quizás, más importante aún, a los pacientes con insuficiencia cardíaca o cardiopatía isquémica no se les debe negar el tratamiento con beta-bloqueantes selectivo por la coexistencia de EPOC.
El documento GOLD aborda brevemente las comorbilidades pertinentes en pacientes con EPOC; sin embargo, no menciona el accidente cerebrovascular, que es la cuarto causa de muerte en EE. UU. de las cuales, el 40% es atribuible al tabaquismo.
Por otra parte, no menciona otros tipos de cáncer además del cáncer de pulmón. Al menos otros 11 cánceres son atribuibles al tabaquismo incluidos los cánceres de vejiga (45%), cérvix (22%), colon y recto (10%), esófago (51%), riñón (17%), laringe (77%), hígado (24%), leucemia mieloide (15%), cavidad bucal y garganta (47%), páncreas (12%), y estómago (20%).
Tabla de comorbilidades importantes de la EPOC.
• Asma y EPOC superpuestas
La guía actual reconoce la dificultad de distinguir entre asma y la EPOC en algunos casos pero, curiosamente, no profundiza más en un tema polémico a pesar de que la Global Initiative on Asma de 2015 y 2017 hablaba del síndrome de superposición asma-EPOC.
• Uso del cigarrillo electrónico
Respecto de uso del e-cigarrillo, la evidencia de beneficio existente no es convincente y despierta dudas en cuanto a la regulación y el atractivo para las personas jóvenes. Hay evidencia creciente de que su uso es una “puerta de entrada” para el hábito de fumar, y el daño potencial por el uso de dispositivos no estandarizados. Los autores creen que el documento GOLD debe desaconsejar su uso.
| Conclusiones |
- El documento GOLD 2018 presenta una revisión basada en evidencia autorizada y guía para el diagnóstico, manejo y prevención de la EPOC, desarrollada por un distinguido panel de expertos. La importancia de la EPOC es magnificada por la creciente carga global de esta enfermedad.
- Las nuevas pautas reconocen una evolución importante en la selección primaria y el uso de broncodilatadores de acción prolongada vs. los corticosteroides inhalados para la prevención de las exacerbaciones.
- Aunque propone un cambio crucial al incorporar los síntomas y la frecuencia de las exacerbación como determinantes principales de la prescripción de medicamentos inhalados en lugar de basarse en la gravedad de las obstrucción del flujo aéreo, los datos obtenidos recientemente muestran la poca utilidad predictora de los resultados de este sistema en la EPOC.
- Persiste la controversia en cuanto a que la Comisión de GOLD continúa afirmando de que la presencia de obstrucción del flujo de aire debe definirse por una relación fija, contrariamente a la opinión de muchas otras autoridades. Por otra parte, la incorporación a la nueva definición de EPOC de la característica persistente de los síntomas requiere de la presencia de síntomas para hacer el diagnóstico y excluye a los pacientes cuyos síntomas varían de un día para otro.
- Los autores sugieren que en las investigaciones futuras se aborden nuevas y refinadas estrategias de manejo, revisión de los fármacos nuevos, discusión adicional del fenotipo de superposición asma-EPOC, discusión de riesgos, beneficios y recomendaciones sobre so del cigarrillo electrónico, y más orientación para la derivación para el trasplante de pulmón.
- Los autores también esperan que GOLD colabore con grandes sociedades médicas para lograr una mayor orientación consensuada para el cuidado de los pacientes con EPOC.
Contenidos relacionados
Los editores le recomiendan continuar con las siguientes lecturas:
































No hay comentarios:
Publicar un comentario