
Identificación de enfermos COVID 19 en aeropuertos y fronteras | 09 AGO 20
El control de la temperatura para identificar infectados es ineficaz
Alertan a los lectores sobre la inutilidad de los controles de temperatura corporal en los aeropuertos y puntos de entrada fronterizos.
Autor/a: Michel Bielecki, Giovanni Andrea, Gerardo Crameria, Patricia Schlagenhauf, et al. Fuente: Travel Medicine and Infectious Disease https://doi.org/10.1016/j.tmaid.2020.101832 Body temperature screening to identify SARS-CoV-2 infected young adult travellers is ineffective
Carta de lectores a Travel Medicine and Infectious Disease
Estimado editor,
Crucialmente, esta es la parte de la población considerada altamente contagiosa. Este es también el segmento de la población con mayor probabilidad de viajar y encontrarse con el examen de temperatura corporal que se ha implementado en los aeropuertos de todo el mundo.
Los datos de brotes previos de otros virus (Ébola, Influenza H1N1) sugieren que el número de casos detectados mediante el control de la temperatura corporal es mínimo o inexistente.
Los procedimientos de detección del SARS-CoV-1 en Canadá, Singapur y Australia parecen haber detectado cero casos en general. Las simulaciones realizadas modelando COVID-19 sugieren que, en el mejor de los casos, el 44% de los casos podrían detectarse durante las evaluaciones de salida utilizando mediciones de temperatura corporal.
Evaluamos la temperatura corporal de 84 pacientes con COVID-19 dos veces al día durante catorce días después del diagnóstico por PCR. Estos pacientes formaban parte de una cohorte de jóvenes (mediana de edad 21), reclutas predominantemente masculinos en entrenamiento militar básico de las Fuerzas Armadas suizas.
La temperatura timpánica de los pacientes sintomáticos con COVID-19 confirmado por PCR fue significativamente mayor que la temperatura de los controles no afectados (Figura 1A), pero las curvas de densidad de distribución de las temperaturas se superponen considerablemente entre ambos grupos.
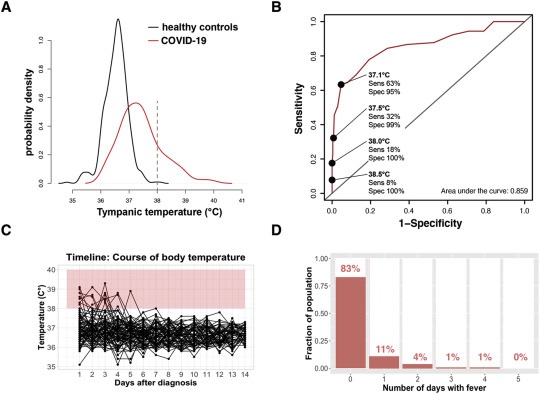
Figura 1. (A) Probabilidad de densidad de temperatura de controles sanos (negro, n = 703 mediciones de 132 individuos) y de pacientes que presentan síntomas y pruebas positivas para SARS-CoV-2 mediante hisopo nasofaríngeo en el momento de la presentación (rojo, n = 81). Si bien la temperatura de los pacientes con COVID-19 fue significativamente mayor que la de los controles sanos, las curvas se superponen considerablemente. (B) Sensibilidad y especificidad de la temperatura como herramienta de detección. Si bien un valor de corte de temperatura del 37,1% permite la identificación del 63% de los casos, la especificidad es solo del 95% y probablemente se sobreestime. Un límite de fiebre de 38 ° C solo permite la identificación de la minoría de casos, mientras que un valor de corte aún mayor de 38.5 ° C pierde el 92% de todos los pacientes con COVID-19 en el momento de la presentación. (C) Cambio longitudinal de temperatura en 84 pacientes con COVID-19. Curvas de temperatura de pacientes individuales. Fiebre (> = 38 ° C se muestra en rojo). Ningún paciente tuvo fiebre después del día 4. (D) Histograma del número de días de fiebre con al menos una medición> 38 ° C de 84 pacientes. El 83% de nuestra cohorte nunca exhibió fiebre (0 días> 38 °).La sensibilidad y la especificidad se calcularon comparando los dos grupos (Figura 1B, curva ROC de las características del receptor-operador): mientras que un valor de corte de fiebre tradicional de 38.0 ° C detectó solo el 18% de los casos de COVID-19 (aunque con una especificidad del 100% en nuestra cohorte), un valor de corte mucho más bajo de 37.1 ° C nos permitió detectar el 63% de los casos con una especificidad reducida del 95%.
Dado que los datos de control se registraron en un grupo de hombres casi exclusivamente y durante el invierno en los Alpes suizos, es probable que una temperatura de corte tan baja produzca muchos falsos positivos si se incluyen mujeres, si las condiciones climáticas son más cálidas o si Otras infecciones respiratorias (como el rinovirus, el virus de la parainfluenza, el virus sincitial respiratorio) que causan temperaturas corporales ligeramente elevadas, están circulando conjuntamente.
Los datos de temperatura iniciados se recopilaron el día en que los reclutas presentaron síntomas y no al azar, por lo tanto, la sensibilidad probablemente se sobreestima, ya que la temperatura corporal es más alta en el día de la presentación: poco después de la presentación, la temperatura corporal se normalizó (Figura 1C), y después de cinco días, ningún paciente tuvo fiebre, mientras que la infecciosidad dura hasta 10 días después de la infección.
El 83% de nuestros pacientes nunca desarrolló fiebre y, con una excepción, nadie sufrió fiebre por más de tres días (Figura 1D).
En nuestra evaluación de reclutas jóvenes del ejército, un límite de temperatura de 38 ° C solo permite la identificación de la minoría de casos, mientras que un valor de corte aún mayor de 38.5 ° C pierde el 92% de todos los pacientes con COVID-19 en el tiempo de presentación en esta categoría de edad.
La detección de fiebre no es lo suficientemente sensible como para detectar la gran mayoría de los casos de COVID-19 en el grupo de edad entre 18 y 25 años. Incluso un valor de corte de baja temperatura de 37.1 ° C perderá más de un tercio de los casos sintomáticos de COVID-19 el día del diagnóstico y causará una gran cantidad de falsos positivos.
Los CDC consideran la detección de temperatura en los empleados como una posible estrategia para combatir la propagación de COVID-19. Esto plantea la necesidad de desarrollar nuevos criterios clínicos para detectar casos de COVID-19, ya que la detección aleatoria basada en la temperatura demuestra ser prácticamente inútil para los adultos jóvenes, como se muestra aquí en nuestra evaluación.
Reforzamos la recomendación de la OMS de que las pruebas generalizadas para el SARS-CoV-2 son actualmente la única forma eficiente disponible de monitorear la trayectoria de la infección y controlar la propagación de COVID-19.
Estimado editor,
Estamos escribiendo esta carta al editor para alertar a los lectores sobre la inutilidad de los controles de temperatura corporal en los aeropuertos y puntos de entrada fronterizos.El cribado de la temperatura corporal (fiebre) es la prueba primaria que se realiza en las fronteras de algunos países y se han planteado preocupaciones sobre su eficacia. Un estudio reciente sugiere una baja eficiencia de tales procedimientos de detección entre pacientes hospitalizados; sin embargo, faltan datos para los adultos jóvenes que a menudo se presentan con enfermedad leve o asintomática.
Crucialmente, esta es la parte de la población considerada altamente contagiosa. Este es también el segmento de la población con mayor probabilidad de viajar y encontrarse con el examen de temperatura corporal que se ha implementado en los aeropuertos de todo el mundo.
Los datos de brotes previos de otros virus (Ébola, Influenza H1N1) sugieren que el número de casos detectados mediante el control de la temperatura corporal es mínimo o inexistente.
Los procedimientos de detección del SARS-CoV-1 en Canadá, Singapur y Australia parecen haber detectado cero casos en general. Las simulaciones realizadas modelando COVID-19 sugieren que, en el mejor de los casos, el 44% de los casos podrían detectarse durante las evaluaciones de salida utilizando mediciones de temperatura corporal.
Evaluamos la temperatura corporal de 84 pacientes con COVID-19 dos veces al día durante catorce días después del diagnóstico por PCR. Estos pacientes formaban parte de una cohorte de jóvenes (mediana de edad 21), reclutas predominantemente masculinos en entrenamiento militar básico de las Fuerzas Armadas suizas.
La temperatura timpánica de los pacientes sintomáticos con COVID-19 confirmado por PCR fue significativamente mayor que la temperatura de los controles no afectados (Figura 1A), pero las curvas de densidad de distribución de las temperaturas se superponen considerablemente entre ambos grupos.

Figura 1. (A) Probabilidad de densidad de temperatura de controles sanos (negro, n = 703 mediciones de 132 individuos) y de pacientes que presentan síntomas y pruebas positivas para SARS-CoV-2 mediante hisopo nasofaríngeo en el momento de la presentación (rojo, n = 81). Si bien la temperatura de los pacientes con COVID-19 fue significativamente mayor que la de los controles sanos, las curvas se superponen considerablemente. (B) Sensibilidad y especificidad de la temperatura como herramienta de detección. Si bien un valor de corte de temperatura del 37,1% permite la identificación del 63% de los casos, la especificidad es solo del 95% y probablemente se sobreestime. Un límite de fiebre de 38 ° C solo permite la identificación de la minoría de casos, mientras que un valor de corte aún mayor de 38.5 ° C pierde el 92% de todos los pacientes con COVID-19 en el momento de la presentación. (C) Cambio longitudinal de temperatura en 84 pacientes con COVID-19. Curvas de temperatura de pacientes individuales. Fiebre (> = 38 ° C se muestra en rojo). Ningún paciente tuvo fiebre después del día 4. (D) Histograma del número de días de fiebre con al menos una medición> 38 ° C de 84 pacientes. El 83% de nuestra cohorte nunca exhibió fiebre (0 días> 38 °).
Dado que los datos de control se registraron en un grupo de hombres casi exclusivamente y durante el invierno en los Alpes suizos, es probable que una temperatura de corte tan baja produzca muchos falsos positivos si se incluyen mujeres, si las condiciones climáticas son más cálidas o si Otras infecciones respiratorias (como el rinovirus, el virus de la parainfluenza, el virus sincitial respiratorio) que causan temperaturas corporales ligeramente elevadas, están circulando conjuntamente.
Los datos de temperatura iniciados se recopilaron el día en que los reclutas presentaron síntomas y no al azar, por lo tanto, la sensibilidad probablemente se sobreestima, ya que la temperatura corporal es más alta en el día de la presentación: poco después de la presentación, la temperatura corporal se normalizó (Figura 1C), y después de cinco días, ningún paciente tuvo fiebre, mientras que la infecciosidad dura hasta 10 días después de la infección.
El 83% de nuestros pacientes nunca desarrolló fiebre y, con una excepción, nadie sufrió fiebre por más de tres días (Figura 1D).
En nuestra evaluación de reclutas jóvenes del ejército, un límite de temperatura de 38 ° C solo permite la identificación de la minoría de casos, mientras que un valor de corte aún mayor de 38.5 ° C pierde el 92% de todos los pacientes con COVID-19 en el tiempo de presentación en esta categoría de edad.
La detección de fiebre no es lo suficientemente sensible como para detectar la gran mayoría de los casos de COVID-19 en el grupo de edad entre 18 y 25 años. Incluso un valor de corte de baja temperatura de 37.1 ° C perderá más de un tercio de los casos sintomáticos de COVID-19 el día del diagnóstico y causará una gran cantidad de falsos positivos.
Los CDC consideran la detección de temperatura en los empleados como una posible estrategia para combatir la propagación de COVID-19. Esto plantea la necesidad de desarrollar nuevos criterios clínicos para detectar casos de COVID-19, ya que la detección aleatoria basada en la temperatura demuestra ser prácticamente inútil para los adultos jóvenes, como se muestra aquí en nuestra evaluación.
Reforzamos la recomendación de la OMS de que las pruebas generalizadas para el SARS-CoV-2 son actualmente la única forma eficiente disponible de monitorear la trayectoria de la infección y controlar la propagación de COVID-19.
La temperatura de detección en las fronteras es una estrategia que se ha seguido en el pasado y ha resultado ser costosa e ineficaz.Abogamos por la evaluación de nuevos enfoques de detección no invasivos, como la prueba de muestras de saliva para el SARS-CoV-2 con un seguimiento rápido de los positivos. Esto puede ser una alternativa rápida y más sensible a la detección de la temperatura corporal en los bordes.
































No hay comentarios:
Publicar un comentario