
Tratamiento del cáncer de vagina (PDQ®)–Versión para profesionales de salud
Información general sobre el cáncer de vagina
Los carcinomas de vagina son tumores infrecuentes que comprenden cerca de 2 % de los cánceres que aparecen en el aparato reproductor femenino.[1] El carcinoma de células escamosas (CCE) representa de 80 a 90 % de los casos de cáncer de vagina, y el adenocarcinoma representa de 5 a 10 % de los casos de cáncer de vagina.[1]
Los melanomas (a menudo no pigmentados), los sarcomas, los carcinomas de células pequeñas, los linfomas o los tumores carcinoides se han descrito como cánceres primarios de vagina, pero son muy infrecuentes. La evolución natural, el pronóstico y el tratamiento de otros cánceres primarios de vagina son diferentes y no se tratan en este sumario.
Las metástasis hematógenas a distancia se presentan con más frecuencia en los pulmones y con menor frecuencia en el hígado, el hueso o en otros sitios.[1]
El sistema de estadificación del American Joint Committee on Cancer indica que los tumores de vagina que afectan el cuello uterino de una mujer con útero íntegro se deben clasificar como cánceres de cuello uterino.[2] Por lo tanto, es posible que se clasifiquen como cánceres de cuello uterino tumores que surgen en la porción apical de la vagina y que se diseminan al cuello uterino. (Para obtener más información, consultar el sumario del PDQ Tratamiento del cáncer de cuello uterino).
Incidencia y mortalidad
Cálculo del número estimado de casos nuevos y defunciones por cáncer de vagina y otros tipos de cáncer de órganos genitales femeninos en los Estados Unidos en 2020:[3]
- Casos nuevos: 6230.
- Defunciones: 1450.
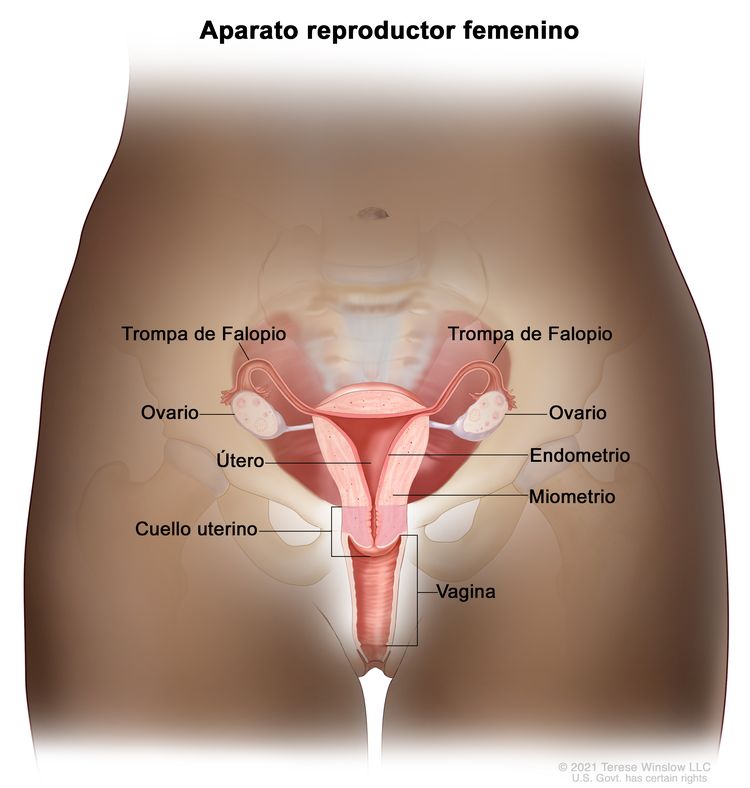
Características anatómicas
Factores de riesgo
La edad avanzada es el principal factor de riesgo para la mayoría de los cánceres. Otros factores de riesgo de cáncer de vagina son los siguientes:
- Infección por el virus del papiloma humano (VPH). El CCE de vagina se asocia con una tasa alta de infección por cepas oncógenas del VPH y comparte muchos factores de riesgo con el CCE de cuello uterino.[4-6] También se notificó una infección por el VPH en un caso de adenocarcinoma de vagina.[6] (Para obtener más información, consultar el sumario del PDQ Tratamiento del cáncer de cuello uterino).
- Exposición a dietilestilbestrol (DES) in utero. El carcinoma de células claras, una forma poco frecuente de adenocarcinoma, se presenta cuando hay exposición in utero al DES; con una incidencia máxima antes de los 30 años de edad. Esta asociación se notificó por primera vez en 1971.[7] La incidencia de esta enfermedad, que es más alta cuando la exposición ocurre durante el primer trimestre, alcanzó su máximo a mediados de la década de 1970 y fue un reflejo del uso de DES en la década de 1950. Ahora es bastante infrecuente.[1] Sin embargo, las mujeres con antecedentes conocidos de exposición in utero al DES deben someterse a seguimiento atento para detectar este tumor. (Esta asociación aplicaba sobre todo a los cánceres de vagina diagnosticados en mujeres jóvenes, porque los adenocarcinomas que no se vinculan con la exposición al DES surgen de manera primaria durante la posmenopausia).La adenosis vaginal es más común en mujeres jóvenes con exposición in utero al DES, y quizás se presente de manera simultánea con un adenocarcinoma de células claras, aunque muy pocas veces progresa hasta convertirse en adenocarcinoma. La adenosis desaparece y en su lugar surge de manera espontánea una metaplasia escamosa que requiere seguimiento pero no extirpación.
- Antecedentes de histerectomía. Las mujeres sometidas a histerectomía por enfermedades benignas, premalignas o malignas tienen riesgo de carcinomas de vagina.[8] En una serie retrospectiva de 100 mujeres estudiadas durante un periodo de 30 años, 50 % se había sometido a histerectomía antes del diagnóstico de cáncer de vagina.[8] En el grupo con antecedente de histerectomía, 31 de 50 mujeres (62 %) presentaron cánceres limitados al tercio superior de la vagina. En el grupo sin antecedente de histerectomía, se encontraron lesiones en la parte superior de la vagina en solo 17 de 50 mujeres (34 %).
































No hay comentarios:
Publicar un comentario